Ci dessous la vidéo de la séance du CTS du Mercredi 21 Avril 2021.
J’avais proposé que 3 infirmières viennent exprimé leurs vécu vis a vis du COVID.
Ci dessous la vidéo de la séance du CTS du Mercredi 21 Avril 2021.
J’avais proposé que 3 infirmières viennent exprimé leurs vécu vis a vis du COVID.
Alors que l’on aurait pu imaginer que le Département de seine Saint Denis, aurait pu se trouver un peu privilégié lors de l’épidémie de SARS COV 2 du fait de la jeunesse de sa population comme du riche tissu associatif qui le caractérise, c’est l’inverse qui s’est produit : taux de contamination élevé, taux de mortalité important particulièrement chez les soignants et dans les EHPAD, conséquences ultérieures prévisibles sur la scolarité des « décrocheurs» et donc sur l’emploi des jeunes, particulièrement inquiétantes, etc..
L’épidémie a confirmé l’existence aux portes de la capitale d’un désert médical sanitaire et social dont les conséquences ont été et vont rester particulièrement graves pour la population.
L’heure n’est, paraît-il, pas encore à l’analyse de ces problèmes mais à la proposition de solutions…
Au-delà du caractère dérisoire de cette conception de la Santé Publique et de la démocratie en santé, le bureau du CTS 93 propose quelques remarques qui permettront peut-être de faciliter la mise en place d’améliorations.
De notre côté, nous allons poursuivre, bien au-delà des délais qui nous sont imposés, et avec l’ensemble des participants au CTS, la réflexion sur ce qui s’est passé, ses causes, ses conséquences ainsi que la formulation de propositions concrètes pour lesquelles nous respecterons les principes de la démocratie en santé
D’ores et déjà, nous présentons en annexe à la CRSA sept domaines correspondant au schéma de réflexion imposé par le programme du SEGUR de la Santé
Chacune de ces annexes mérite un développement que le modèle de présentation imposé ne nous permet pas de soumettre ce jour.
Nous présentons dans le « résumé » une première approche de ces questions
Annexes
1/ Premières réflexions sur la Démocratie en en santé
2/ La situation dans les hôpitaux psychiatriques (Ville-Evrard)
3/Avis médicosocial
4/ Le partenariat public/privé
5/ Modes de financements nouveaux.
6/ Le numérique au chevet des inégalités de santé ?
7/ L’attractivité du territoire de Seine St Denis
En résumé :
1 / Les organisations d’usagers comme les représentants des différents collèges du CTS n’ont pas eu le temps d’approfondir des propositions cohérentes en lien avec les perspectives ouvertes par le COVID
2/ Elles font cependant un certain nombre de remarques qui sont détaillées dans les différentes annexes du dossier
Lors de la 1ère réunion du CTS 93 depuis 3 mois, le 3 juin 2020, les membres désignés par les associations agréées du système de santé ont exprimé de vifs regrets face à la suppression de toutes les instances institutionnelles de la démocratie en santé dont ils sont membres de droit, tout particulièrement les C.D.U, pourtant indispensables, pendant ces semaines de grande tension, au traitement des plaintes et réclamations et à l’analyse des situations propres à chaque établissement sanitaire.
Si les représentants des usagers du CTS 93 ont pleinement conscience que les équipes hospitalières et les administrations ont eu à maitriser et manager bien des situations en urgence, ils regrettent la disparition d’une volonté de préserver l’effectivité de la Démocratie en santé, tant en ce qui concerne l’organisation des services dédiés à l’épidémie COVID19 que du maintien des autres services indispensables, tant sur la prise en charge des usagers à l’hôpital qu’en structure médico-sociale, comme en ville.
Un tel comportement est des plus dommageable alors qu’ils sont, de plus en plus, appelés à accompagner des patients ou leurs familles dans leurs difficultés exacerbées.
Alors que des discutions vont s’ouvrir en ce qui concerne l’hôpital de demain il apparait nécessaire de se rappeler que lors des travaux préparatoires à la loi de 2002 il était mis en exergue « qu’il ne peut y avoir d’exercice effectif des droits individuels des personnes malades sans le contrepoids d’une représentation collective des usagers »
La réponse au Covid 19 doit maintenant mobiliser la démocratie sanitaire pour s’ouvrir à la société civile et aux expressions citoyennes ainsi qu’aux associations d’usagers et aux représentants des usagers du système de santé de façon à coconstruire des réponses mieux adaptées, dans l’hypothèse de la réactivation du virus à l’automne prochain, ou de tout autre évènement similaire impliquant la santé de toute la population.
L’établissement public de Ville-Evrard spécialisé́ en santé mentale, est l’établissement de référence du département de la Seine-Saint-Denis dont il dessert les deux tiers du territoire à travers une organisation sectorisée et un maillage de structures de consultation et d’hospitalisation. Il accueille chaque année près de 30 000 enfants, adolescents ou adultes et en hospitalise 3 700. L’établissement qui comprend également deux instituts de formation et une maison d’accueil spécialisé a été particulièrement touché par la pandémie en raison de la circulation du virus sur le département mais aussi de la fermeture de l’ambulatoire au cœur de son dispositif de prise en charge. Il s’est réorganisé pour faire face et assurer la continuité des soins
Pendant les 8 semaines de confinement l’activité s’est recentrée sur des prises en charge en hospitalisation temps plein et en consultations, assurées pour l’essentiel à distance.
En hospitalisation temps plein. Le dispositif déployé, visant à limiter les contaminations entre patients, a combiné dans un premier temps des admissions en unités d’entrants et unité psy-covid (spécialement installées) et des coordinations territoriales visant à réguler les flux entre les zones.
Ce dispositif a été levé à disponibilité des tests pour un retour à une prise en charge sectorielle qui, reste complexe à mettre en œuvre de par la nécessité d’isoler les entrants et le poids des chambres doubles et triples. Sur la période du 17 mars au 11 mai, l’activité en hospitalisation temps plein a été 30% inférieure à celle de l’année précédente avec davantage d’admissions de patients relevant de la zone nord, où le virus circulait plus activement. Depuis le déconfinement, l’établissement qui subit à nouveau des tensions capacitaires plaide pour l’ouverture d’un hôtel social (qu’il a obtenu mais pas en nombre de places suffisantes) et une régulation régionale des hospitalisations en psychiatrie.
Les urgences psychiatriques en hôpital général. Les urgences psychiatriques dans les hôpitaux ont été assurées selon des modalités différentes avec un même objectif de zéro brancard psy. A l’hôpital de Saint-Denis, l’équipe de Ville-Evrard a été renforcée ; à Bondy les urgences psy de l’hôpital Jean Verdier ont été délestées sur le site de Ville-Evrard où des locaux regroupant les consultations du centre d’accueil et de crise et des urgences ont été aménagés.
Les patients psy-covid. 76 patients psy-covid ont été pris en charge dont 55 dans une unité dédiée, qui devrait fermer le 15 juin. Au pic de l’épidémie des transferts ont été organisés vers des unités psy-covid de la région, d’autres l’ont été vers des hôpitaux généraux pour des prises en charge somatiques plus intensives. Un patient est décédé.
Le suivi des patients en ambulatoire. Pour garder le lien avec ses patients, pendant le confinement et depuis, chaque équipe de secteur s’est organisée en fonction de ses ressources et équipements. Les accueils physiques de patients ont été limités aux centres médico-psychologiques et autres structures dont les locaux le permettaient, l’essentiel des prises en charge se faisant par téléphone et visio. Plusieurs équipes, après avoir priorisé les patients les plus dans le besoin, se sont mobilisé́es sur des plans d’actions « zéro perdu de vue » et sur la préparation d’une vague covid psy avec le retour de patients connus des services mais aussi l’arrivée de nouveaux patients affectés par le confinement ou ses incidentes économiques et sociales.
La gestion des ressources humaines
. Pour éviter le risque de contamination, des équipes A et B ont été instaurées, lorsque c’était possible, avec une combinaison de présentiel, de télétravail et de réserve. Les soignants et médecins des structures fermées mais également les étudiants et enseignants des instituts de formation sont venues renforcer les équipes des unités ouvertes et participer à un dispositif de soutien psychologique spécial Covid. Les autres professionnels d’activités suspendues ont été mis à disposition des services hôteliers (cuisine, blanchisserie, fabrication de surblouses).
Le décès d’un infirmier au début de la pandémie, a conduit l’établissement à mettre en place un dispositif de soutien des professionnels. Si le taux d’absentéisme moyen sur la période a été contenu à 11%, quelques foyers de contamination en unité de soins ont amené l’établissement à lancer un appel au renfort auprès d’hôpitaux de province (27 soignants).
Hôtellerie et équipements. L’établissement qui, en début de pandémie a connu des difficultés d’approvisionnement en équipement de protection individuelle : masques, visières, surblouses et solutés hydro-alcooliques mais aussi en matériel pour l’unité psy-covid (oxygène) a bénéficié de nombreux dons mais aussi de dépannage d’hôpitaux voisins. Des transports de personnels en taxi et minibus ont été mis en place. La politique de bionettoyage et d’entretien des locaux, tout comme celle de vêture a été adaptée aux risques épidémiques ; ainsi, l’établissement va dorénavant assurer à l’ensemble des soignants la fourniture et l’entretien de tenues professionnelles. Enfin la restauration des personnels, limitée à la fourniture de plats à emporter depuis le 17 mars pourrait reprendre sur une formule mixte self et à emporter.
Travail à distance. Peu développé avant la période Covid19, le travail à distance l’a été à marche forcée. L’établissement a été amené à équiper des postes fixes que les agents ont pu emporter chez eux mais aussi à déployer des outils de réunions à distance. Il a mis à disposition des médecins et psychologues, un outil de téléconsultations dans un cadre sécurisé. Enfin, il a décidé d’accélérer la mise en place d’un réseau social d’entreprise intégrant de nouveaux outils de travail collaboratif. Un pic de près de 12% de professionnels en télétravail a été constaté.
Retours d’expériences Au-delà de bilans et échanges réguliers sur la situation covid en réunions d’encadrement et dans les instances organisées tout au long des 2 mois de confinement, la cellule de crise a souhaité́ mettre en place un retour d’expériences élargi à l’ensemble des professionnels. Programmé sur la période juin-août, il combinera un bilan partagé du dispositif, l’inventaire des initiatives et innovations mais aussi le recueil d’avis sur les enseignements à tirer pour l’avenir.
Etudes cliniques L’unité de recherche clinique de l’établissement a lancé́ plusieurs études internes dont deux portent sur les patients suivis pendant le confinement en hospitalisation et en ambulatoire et l’une sur le vécu des professionnels. L’établissement participe par ailleurs à l’étude nationale sur les unités psy-covid portée par le CHU de Nancy.
La crise sanitaire n’a été qu’un amplificateur des constats posés de longue date et renouvelés
récemment à l’occasion du rapport Liebault concernant les personnes âgées à domicile comme en établissement d’accueil, qui ont payé un très lourd tribut à l’épidémie du Covid 19 .
C’est pourquoi nous attendons du Ségur de la santé qu’il pose les bases effectives
La crise que nous venons de vivre a mis en évidence l’inadéquation de l’offre hospitalière dans notre Département.
De nombreux patients ont été pris en charge dans d’autres départements, le nombre de lits de réanimation étant en nombre insuffisant au regard de la population théorique (1,6 m d’habitants) et encore plus de la population réelle (probablement 2 m). Sans compter les nouveaux habitants à perspective des J.O. de 2024.
Ce constat de tension se renouvelle tous les ans en hiver.
Les mêmes conclusions sont évidentes quant à l’offre de cancérologie alors que tous les acteurs se désespèrent de la fuite de la patientèle de Seine-Saint-Denis vers Paris intra-muros.
D’autre part, le lien ville-Hôpital est incontournable.
Encore faut-il que l’offre libérale existe. Nombreuses sont les spécialités médicales introuvables. Peu de médecins généralistes partant à la retraite trouvent un successeur.
Enfin, les IDE et kiné. libéraux se désespèrent de leurs conditions d’exercice.
Nous avons eu à de nombreuses reprises la discussion sur la capacité de notre département à installer des jeunes professionnels de santé.
Les réponses des pouvoirs publics ont toujours été pécuniaires alors que tout le monde s’accorde sur le fait que cela est insuffisant en comparaison d’un exercice collectif et sécurisé.
La fin des zones franches au 31/12/2020 ne va faire qu’accélérer une désertification déjà dramatique.
Les spécificités du 93 sont ressorties de façon dramatique avec le COVID. Il serait temps de les prendre en compte.
Par exemple,
-En faisant confiance aux établissements de santé (quel que soit leur statut) qui ont su harmonieusement s’organiser pour faire face à cette crise inédite.
-En revalorisant les salaires sur un mode égalitaire entre les personnels du public comme du privé
a/L’amélioration des relations ville hôpital est un élément incontournable de l’amélioration des équilibres budgétaires des hôpitaux
Cela concerne les relations inter hospitalières public/privé (cf supra) comme les relations avec les médecins traitants et les spécialistes de ville.
Cela implique une réflexion sur les sorties d’hôpital comme sur les entrées avec comme objectif la diminution du nombre d’arrivées aux urgences (réactivation des anciens statuts d’attachés ou PH à temps partiels ?)
b/ L’arrivée de capitaux privés sous une forme directe ou sur la base de fondations mérite une étude financière attentive du fait du coût réel qu’elle est susceptible d’induire du fait des défiscalisations qu’elle sous-entend.
c/Les modèles uniques de financement, notamment pour les hôpitaux ont démontré leur obsolescence.
Le Département de Seine Saint Denis est une représentation caricaturale des inégalités en santé (taux et gravité des cancers, diabète et surpoids, santé au travail etc…)
Il l’est également pour les inégalités scolaires.
L’introduction obligatoire pendant la crise de l’enseignement « à distance » a démontré son incapacité à réduire les inégalités scolaires!
Elle a même démontré sa capacité à les aggraver concernant les «décrocheurs».
Sur le plan sanitaire, si les consultations à distance ont pu aider nombre de professionnels (notamment en EHPAD) elles se sont adressées essentiellement à une population habituée à l’utilisation de l’outil informatique. L’illectronisme quelle que soit sa cause (langue maternelle, matériel inadapté…) reste un obstacle totalement infranchissable et pour longtemps. Il reste une réalité incontournable qui rend illusoire par ce biais, toute espérance de réduction des inégalités en santé.
Les inégalités de santé reposent sur des facteurs autrement plus vastes et complexes que la simple « possibilité » d’utilisation de l’outil informatique.
La Seine-Saint-Denis est un « département de contrastes qui allie atouts et difficultés extrêmes » comme le souligne un rapport d’information du Sénat de 2006 .
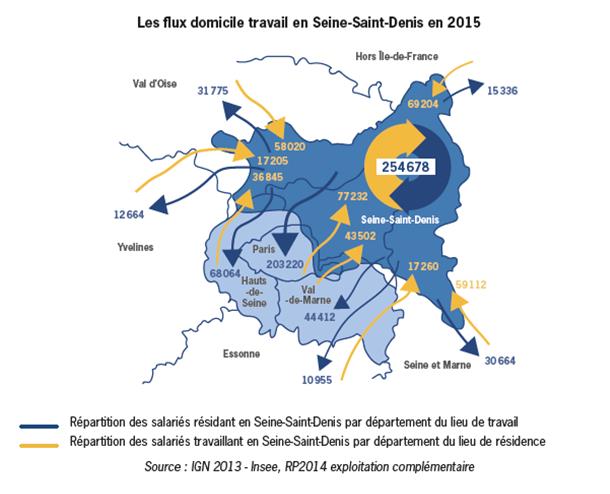
Cette situation n’a guère évolué. Le département connaît un dynamisme économique certain par la création d’emplois sur son territoire et l’implantation d’entreprises. Pourtant, ce dynamisme ne profite pas aux habitants de la Seine Saint Denis qualifiée de « département de navetteurs » dont les flux sont ainsi résumés :
Le département de Seine Saint Denis connaît une faible densité de psychiatres sur son territoire. La France compte en moyenne 22,9 psychiatres pour 100 000 habitants . Si l’Ile-de-France compte 36,4 psychiatres pour 100 000 habitants , la Seine-Saint-Denis compte seulement 21,1 psychiatres pour 100 000 habitants ce qui en fait le département au sein duquel l’offre médicale en psychiatrie est la plus faible des départements de la petite couronne .
Cette situation peut apparaître préoccupante alors que les projections démographiques font état d’une forte croissance et que le recours à l’offre de soin en psychiatrie s’accroît également.
Sur l’année 2019, Ville-Evrard disposait de plus de 13 ETP non pourvus.
La densité d’infirmiers hospitaliers mesurée par la DREES en 2018 est de 494 pour 100 000 habitants en Seine Saint Denis contre 735 dans le Val-de-Marne, 658 dans les Hauts de Seine et 1344 à Paris.
La densité d’orthophonistes hospitaliers mesurée par la DREES en 2018 est de 3,9 pour 100 000 habitants en Seine Saint Denis contre 5,2 dans le Val-de-Marne, 4,8 dans les Hauts de Seine et 5,6 à Paris.
A Ville-Evrard, sur l’année 2019, le nombre de postes vacants était de 3 postes vacants.
La densité d’ergothérapeutes hospitaliers mesurée par la DREES en 2018 est de 10,1 pour 100 000 habitants en Seine Saint Denis contre 16,6 dans le Val-de-Marne, 9,6 dans les Hauts de Seine et 11,5 à Paris.
A Ville-Evrard, sur l’année 2019, le nombre de postes vacants était de 1 poste vacant.
La densité de psychomotriciens hospitaliers mesurée par la DREES en 2018 est de 8,5 pour 100 000 habitants en Seine Saint Denis contre 9,8 dans le Val-de-Marne, 5,7 dans les Hauts de Seine et 9,4 à Paris.
A Ville-Evrard, sur l’année 2019, le nombre de postes vacants était de 3 postes vacants.
Le département de Seine-Saint-Denis apparaît comme dynamique mais connaît des difficultés sociales persistantes . Le phénomène des navetteurs est notamment mis en lumière par le fait que plus de 70% des emplois hautement qualifiés sont occupés par des non-résidents . Le département connaît le plus fort taux de pauvreté de France, deux fois supérieur à la moyenne nationale selon l’INSEE : 27,9% contre 14,1% en France.
La tension au niveau de l’offre de soin sur le territoire s’explique en partie par le fait que les études de santé publique démontrent que la pauvreté est l’une des causes à l’origine de l’aggravation de comorbidités et de renonciation aux soins.
Parallèlement, le dynamisme démographique « apparaît plus comme une contrainte qu’un véritable atout » , ce qui se mesure sur Ville-Evrard. Le département est le deuxième le plus peuplé de la région Ile-de-France et connaît un taux de croissance qui a doublé entre les années 2000 et les années 2010 pour s’établir à 1% soit 15000 habitants supplémentaires chaque année.
Les caractéristiques de cette population soulignées par l’Institut Montaigne ont des répercussions sur la santé mentale du territoire et donc les prises en charge au sein de l’établissement que le manque d’effectif complique.
Une enquête menée au premier semestre 2020 au sein de l’établissement auprès des professions en tension fait ressortir des difficultés de transport (65% des personnes interrogées) et de logement (73,7%).
La problématique du logement peut paraître paradoxale, le département de Seine-Saint-Denis connaissant le plus fort taux de logements sociaux en France . Or, la répartition de ces logements sur le département est inégale, certaines communes connaissant un taux très élevé à l’instar de Stains et Dugny (65% de logements sociaux), alors que d’autres communes n’en comptent que très peu (5% au Raincy ou à Gournay-sur-Marne).
En outre, le taux de pauvreté sur le territoire ne permet pas au personnel hospitalier d’être prioritaires dans l’affectation de logements, nonobstant les critères de répartition des logements sociaux (PLUS etc.) .
Les rémunérations en début de carrière accentuent les difficultés à se loger, particulièrement en Ile-de-France où le coût de la vie est plus cher qu’en France métropolitaine. Ce niveau de rémunération a des conséquences notamment dans l’accès au logement du parc locatif compte tenu des garanties demandées par les assurances pour loyers impayés (3 à 4 fois le montant du loyer) ou l’accès à la propriété. Ce niveau de rémunération a des conséquences d’autant plus fortes des lors que sont concernées des familles monoparentales.
Bonjour à tous,
Merci de votre présence nombreuse qui démontre
D’une part l’importance et le caractère très actuel (dans l’actualité) de nos débats concernant les thèmes choisis
D’autre part l’implication du CTS* dans ces domaines si importants pour la Seine Saint Denis
Merci également à Mme Di Natale directrice du GHI** ….qui a spontanément proposé que ce colloque se tienne dans ces murs et qui a dirigé l’organisation pratique de cette demi-journée…
La relation ville hôpital thème de cette journée…
quel vaste sujet dont une des clefs est la réussite du virage ambulatoire que tout le monde attend mais qui va nécessiter un effort considérable des deux cotés des murs de l’hôpital
Le CTS a déjà donné un avis il y a quelques mois sur ces sujets pendant la préparation du PRS II et il apparaît que l’actualité récente donne à cet avis un caractère prémonitoire.
Que disions-nous ??
Qu’avions nous conclut ???
1/ Que le Virage ambulatoire impliquait la réussite des plans de modernisation de l’hôpital public comme privé (ce dernier a déjà bien avancé sur ce sujet) et surtout qu’il doit s’associer à une transformation sans précédent de l’ensemble du système de santé
2/ Que la mise en place de ce principe nécessite en effet des ajustements à tous les niveaux des paliers de soins. Cela sera particulièrement nécessaire dans notre département où des obstacles culturels et sociaux vont non seulement rendre complexe la généralisation de ce virage ambulatoire mais aussi présenter des risques non négligeables sur la situation sanitaire de l’ensemble de la population.
Nous nous sommes appuyés sur l’expérience déjà longue de nos confrères Canadiens concernant cette évolution qui ont bien mis en évidence les conséquences de cette « révolution » sur
Cela nous permet de penser que :
Dans le cas où un transfert des charges médicales, para médicales et sociales de la structure hospitalière vers les structures de ville ne pouvait pas être organisé préalablement à l’hospitalisation, il apparaît évident qu’il imposera de nouvelles contraintes en soins bénévoles qui seront alors assurés par les familles et particulièrement les femmes (filles, belles filles etc…).
Cela va alors entraîner, d’une part, un transfert technique et plus accessoirement financier, d’autre part, un transfert des responsabilités non négligeable (par exemple, en pré hospitalisation les soins d’hygiène spécifiques : lavage, rasage, shampoing, etc… et, en post hospitalisation, assurer le suivi à domicile, l’alimentation, l’hydratation, et l’hygiène intime qui sont indispensables.
Ce transfert aura pour tous comme conséquence une modification profonde des relations interfamiliales ainsi que des interactions travail/responsabilités familiales. Et cela d’autant plus que des patients de plus en plus lourds sont impliqués dans cette démarche
Il apparaît clairement que la pression pour plus de rentabilité et d’efficacité qui s’exerce actuellement sur les établissements et donc l’obligation de disposer au plus vite de la rotation de lits d’hospitalisation, risque de diminuer les critères actuels de sécurité préalables à toute sortie des patients, tels que la possibilité pour ces derniers d’un lever autonome et la réalisation de quelques pas dans la chambre.
La généralisation de ce programme va donc entraîner des modifications sur la structure organisationnelle des familles désormais en partie responsables des soins pré et post opératoires
Un malade à la maison va amener à une augmentation des taches liées aux besoins essentiels de la vie quotidienne et de la charge de travail ménager usuel.
Cela peut entraîner une réduction de l’activité professionnelle avec les conséquences inhérentes sur la carrière de ces aidant(e)s.
Bien entendu, la solution réside en partie dans le passage régulier de soignants assurant l’essentiel des soins techniques et la surveillance des paramètres vitaux (par exemple le passage quotidien d’une sage-femme et d’une puéricultrice après un accouchement, l’intervention de l’HAD, d’un SSIAD ou d’une infirmière libérale ou d’un kiné, selon le niveau et la quantité de soins techniques requis à domicile).
C’est là que le bât blesse…
Dans le contexte spécifique de la Seine Saint Denis, une telle organisation des soins de ville apparaît non seulement hypothétique mais parfois comme totalement irréaliste dans certaines communes et quartiers.
La fatigue accrue du personnel médical et para médical est patente et s’aggrave avec la rotation de plus en plus rapide des patients. L’accentuation de cette rotation va encore augmenter la pression sur ces personnels. Faut il citer la situation des hôpitaux psychiatrique et les drames récents, gréves de la faim, burn out ou pire encore ….
Il apparaît clairement que la désertification croissante et semble-t-il pour l’instant non contrôlée dans le Département, impliquant médecins comme para médicaux, voire personnels sociaux va être lourde de conséquence sur les risques de non prise en charge des soins de suivi à domicile dans cette évolution qu’on nous présente comme inéluctable.
Il apparaît comme probable que la hausse du travail qui sera demandée à la ville se fera aux dépends des activités moins prioritaires telles que l’accompagnement relationnel, l’écoute, la prévention et plus généralement l’ensemble des activités concernant les autres patients.
Ces contradictions ne pourront être surmontées que si un travail de fond réunissant tous les professionnels quelques soient leur mode et leur lieu d’exercice, soit mis en place afin de définir les préalables indispensables quant à la qualité et la sécurité des sorties de l’hôpital, qui ne soient pas uniquement constitués des seules priorités de gestion de ce dernier.
La mise en place en cours, d’une PTA*** (sur une zone pour l’instant réduite du 93) apparaît comme une réponse envisageable à plus ou moins long terme, mais elle semble encore trop balbutiante pour pallier aux difficultés prévisibles immédiates de l’extension du virage ambulatoire. Cela d’autant plus que son mode organisationnel est à ce jour encore non clarifié pour beaucoup.
L’utilisation de logiciels pouvant communiquer, interopérables, et simples à utiliser est en cours ;
Nous verrons si le consensus sur ce problème peut se faire sur une coordination unique issue de la ville peut se mettre en place dans les mois qui viennent…
qui semble-t-il est présenté comme devenant moins central dans le processus de virage ambulatoire (plus de ville et moins d’hospitalo-centrisme). Il ne nous paraît pas certain que ce virage diminue son rôle.
Il se contentera de le modifier…
En fait, dans ce cadre, le domicile devient une mini-extension de l’hôpital, l’exemple en est l’HAD… cette mini extension concerne le « cure », l’hôpital laissant aux aléas et aux capacités inégales de chacun la responsabilité du « care ». (qu’on peut traduire par soins mutuel, prendre soin, donner de l’attention manifester de la sollicitude…..) Cette séparation (cure and care) est totalement artificielle et nous apparaît comme préjudiciable non seulement à la relation ville-hôpital mais aussi plus simplement à un fonctionnement complémentaire des deux activités.
Ce processus dont la motivation principale est essentiellement financière, nous semble porteur de difficultés importantes et cela particulièrement dans notre Département qui présente un taux élevé de la population ne disposant pas des moyens financiers, culturels et sociaux d’en assumer la charge
La désertification médicale majeure qui pèse sur l’activité des professionnels de ville dans le 93 va rendre plus complexe la compensation que va représenter le «transfert de charges » que suppose un virage ambulatoire dont la mise en place s’accélère
Le processus risque de surcroît, de modifier durablement les équilibres familiaux pour les familles concernées, et d’accentuer encore une fois l’inégalité homme/femme au travail par une « assignation » des femmes à l’accompagnement à domicile d’un proche malade. Ces risques potentiels n’ont d’ailleurs, à ma connaissance, jamais été étudiés en France.
Ces thèmes sont l’objet de notre première table ronde j‘espère que ce débat nous permettra de mieux comprendre comment les acteurs à l’intérieur comme à l’extérieur de l’hôpital envisagent cette véritable Révolution….
Le but en est clairement de participer au débat pour ouvrir des perspectives …
Mais, bien sur un débat entre acteurs ne suffira pas … Depuis 20 ans l’irruption des associations de patients (on dit maintenant d’usagers) a transformé nos habitudes, nos routines et nos méthodes de travail, cela est non seulement positif mais la condition même de la réussite particulièrement en Seine Saint Denis.
Les inégalités d’accés aux soins ne sont pas que des problèmes financiers (90% des actes au tarif conventionnel), il s’agit aujourd’hui de problèmes culturels, sociaux tout autant qu’économiques !
-Comment la transformation du système de santé va-t-elle modifier le fait que par exemple les cancers dans notre Département sont non seulement plus fréquents, mais aussi plus graves et plus mortels qu’ailleurs
-Comment réduire les inégalités sociales et territoriales de santé.
-Comment agir sur les déterminants de santé.
Voilà l’enjeu majeur des transformations en cours !!!
Notre deuxième table ronde va débattre des partenariats publics/ privés
Il s’agit peut-être là de l’une des nombreuses réponses à la question des inégalités de santé
Cela ne pourra pas être une simple répartition des tâches par ex tel cancer traité à tel endroit et tel autre ailleurs
Cette orientation est un peu ce que l’on croit percevoir par exemple avec la gestion des autorisations, les couplages d’activité d’une structure à une autre etc….
Cela ne pourra pas fonctionner de cette façon c’est beaucoup plus compliqué,
Ce qui est sûr, cependant, c’est qu’on ne pourra plus fonctionner comme maintenant.
Nous sommes tous d’accord pour décloisonner, transformer les statuts des professionnels faire participer de façon beaucoup plus importante le privé à la formation des médecins et faire à nouveau entrer les professionnels de ville dans l’hôpital ;
Nous sommes bien sûr d’accord avec ce que l’on nous présente comme un objectif prioritaire : en résumé casser les murs extérieurs de l’hôpital public
Personnellement en tant que médecin libéral exerçant en cabinet et en clinique, mais aussi salarié hospitalier et salarié d’un CMS, j’attendrai de voir…comment vont être organisés les exercices mixtes qui semble faire partie du plan 2022
(mais je regrette accessoirement p ex me retrouver être un des derniers attachés clinicien d’un grand hôpital universitaire alors que je sais que mon poste ne sera pas renouvelé après mon départ…)
J’attends donc avec curiosité la façon dont les tutelles vont résoudre ces difficultés
Ce partenariat public /privé constitue donc un chantier considérable.
Collaborations entre professionnels Collaboration entre institutions, collaborations de professionnels à l’intérieur des instituts.
Il faudra respecter les différents modes d’exercice, peut être en réinventer de nouveaux, se garder d’engager des uniformisations qui ne peuvent aboutir qu’à des désillusions et des renoncements pour ce qui concerne les professionnels les plus âgés alors que ce sont eux qui assurent actuellement une part essentielle des activités de soins ceux dont le départ doit être retardé au maximum ce qui va nécessiter des concessions indispensables
En Seine Saint Denis il existe déjà des réalisations de partenariat public privé, à Avicenne, à Montreuil par ex mais il faut éviter que cela soit cantonné à telle ou telle spécialité médicale.
Il faut élargir ce processus à tous les établissements qui le désirent, à toutes les spécialités y compris la médecine générale, faire mieux participer les associations d’usagers, tout en laissant et c’est fondamental, la liberté aux professionnels de s’inscrire ou non dans ces processus c’est là l’enjeu de cette deuxième table ronde !
J’en arrive à la conclusion
Vous l’avez compris, l’objectif de cette journée n’est pas de se limiter à des protestations, à des revendications, même s’il y a toutes les raisons pour le faire, mais d’ouvrir le débat au niveau Départemental, en respectant tous les acteurs et les usagers
Nous sommes à la veille d’une transformation profonde de notre système………….
L’accouchement sera difficile et nous verrons si nous avons les bons obstétriciens !
Je vous remercie
J’appelle donc à la tribune Madame Celine Boreux qui va modérer la première table ronde et les participants de cette table ronde
* CTS : Conseil Territorial de Santé
** GHI : Groupement Hospitalier Intercommunale
*** PTA : Plateforme Territoriale d’Appui
Le CTS 93, réuni en assemblée plénière le mercredi 23 janvier 2019 a pris connaissance du plan « ma santé 2022 » ainsi que des éléments principaux du projet de loi relatif à la transformation du système de santé
1/ Le CTS et l’ensemble des professionnels partagent pour l’essentiel le constat aboutissant à la nécessité de transformer le système de santé.
Il partage notamment, la volonté affichée de soutenir les structures d’exercice coordonné.
2/ Le CTS constate que des incertitudes notables vont cependant rendre la mise en place du projet présenté très incertaine, notamment du fait du décalage entre les solutions proposées et la réalité du terrain en 2019:
L’ensemble de ces incertitudes entraîne des doutes légitimes :
Le CTS qui prépare, par ailleurs, un colloque sur l’offre hospitalière publique et privée en Seine Saint Denis (Le 16/02/2019), auquel participera l’ensemble des partenaires et des associations de patients du Département, reste convaincu que l’amélioration de la situation sanitaire dans le Département passe par des débats territoriaux impliquant tous les partenaires.
Le CTS regrette donc que la mise en place des textes correspondants à ces réformes passe par le mode législatif des ordonnances, ce qui rend probables des conclusions non consensuelles.
Un cahier des charges imposé pour ce changement fondamental de fonctionnement du système de santé se conclura alors, sans doute, par un financement de coquilles vides… .
Le Président du CTS 93,
Dr T. GOMBEAUD
Chers Confrères, Chers Amis,
Notre pays a besoin de réformes, et les expressions en ont été multiples ces jours ci sur les ronds-points…..
Le système de santé fait partie des revendications et l’accessibilité aux soins est le problème le plus souvent soulevé
L’ensemble des médecins, et tout particulièrement les médecins libéraux, sont conscients qu’il leur incombe une responsabilité dans les territoires.
Mais si l’on peut accepter une responsabilité collective, elle ne peut pas être individuelle, la solution passe par une réforme profonde du système de santé, une nouvelle organisation est indispensable afin de garantir une accessibilité aux soins au plus près du patient, dans tous les territoires.
Pour cela, il faut:
Le début (difficile) des négociations sur les CPTS* s’intègre dans ce débat:
Les CPTS* ne doivent pas être une fin mais un moyen:
– OUI pour les regroupements, pour les coordinations…
– OUI pour des financements les facilitant
– NON à un cadre réglementaire contraint
– NON au fait de considérer ”l’exercice individuel comme une aberration”
– NON au seul financement des logistiques au dépend des recettes directes des professionnels
Ces objectifs des tutelles ne serviraient qu’à entretenir des coquilles vides…
Seule l’action syndicale peut être efficace pour faire de ces CPTS* les outils d’une rénovation du système de santé
UNION 93 (CSMF et SML) a regroupé plus de 60% des voix aux dernières élections professionnelles.
UNION 93 est le syndicat le plus apte à participer à la mise en place prochaine des CPTS* dans le Département
Rejoignez UNION 93 !
Adhérez en utilisant le bulletin joint ou plus simplement par internet

Toutes ces questions cruciales pour l’avenir du département de santé dans le 93 seront abordées lors du colloque du 16 Février 2019 (organise par le CTS** à l’hôpital d’Aulnay stationnement facile)
La participation des professionnels à ce colloque est indispensable.
La procédure et les horaires vous seront rapidement communiqués.
Confraternellement,
Le Président,
Dr T. GOMBEAUD
* CPTS : Communautés Professionnelles Territoriales de Santé
** CTS : Conseil Territorial de Santé
Dans une déclaration récente vous nous avez expliqué que :
Dans notre Département de Seine-Saint-Denis, qui présente les tristes records en matière de pauvreté, de désagrégation économique, de réduction et d’éloignement des services publics, et d’aggravation des inégalités sociales et sanitaires, cette déclaration prend un tour très particulier.
Alors que de partout viennent des appels à mieux soigner la population, on voit bien qu’il s’agit en fait de soigner au mieux les lignes budgétaires !
C’est ainsi qu’alors que la demande de soins se porte sur des patients de plus en plus lourds et poly-pathologiques l’offre se réduit à la fois :
Ces éléments aboutissent à la constatation d’un hôpital à bout de souffle, où les personnels épuisés (parfois au bord du « burn-out ») en viennent à des solutions extrêmes (grève de la faim), quand ils ne se réfugient pas dans la démission ou dans des arrêts de travail.
Les regroupements hospitaliers publics comme privés, se faisant de façon obligatoire notamment par l’utilisation de l’arme absolue des autorisations accordées, aggravent cette situation comme la mise en place sans préparation suffisante du virage ambulatoire pourtant souhaité par tous.
C’est l’ensemble des professionnels, des associations, des établissements participant au Conseil Territorial de Santé qui s’alarme d’une telle évolution et lance l’alerte au nom de tous les personnels concernés avec le soutien des associations de patients en demandant :
Nous vous prions de croire, madame la ministre, en l’expression de toute notre considération
Dr T Gombeaud P Laporte
Président du CTS Vice Président du CTS
Le Syndicat Des Médecins de la Seine Saint Denis qui regroupe sur ce Département toutes les spécialités confondues.
2 Rue Adèle
93250 Villemomble
Tél : 01 48 54 30 30
Mo-Fr: 8:00-22:00
Sa: 8:00-24:00
So: 8:00-14:00
Ce site utilise des cookies. En poursuivant votre navigation sur le site, vous acceptez notre utilisation des cookies.
AccepterMasquer uniquement la notificationParamètresNous pouvons demander que les cookies soient réglés sur votre appareil. Nous utilisons des cookies pour nous faire savoir quand vous visitez nos sites Web, comment vous interagissez avec nous, pour enrichir votre expérience utilisateur, et pour personnaliser votre relation avec notre site Web.
Cliquez sur les différentes rubriques de la catégorie pour en savoir plus. Vous pouvez également modifier certaines de vos préférences. Notez que le blocage de certains types de cookies peut avoir une incidence sur votre expérience sur nos sites Web et les services que nous sommes en mesure d'offrir.
Ces cookies sont strictement nécessaires pour vous fournir les services disponibles sur notre site Web et pour utiliser certaines de ses fonctionnalités.
Étant donné que ces cookies sont strictement nécessaires pour fournir le site Web, leur refus aura un impact sur la façon dont notre site fonctionne. Vous pouvez toujours bloquer ou supprimer les cookies en modifiant les paramètres de votre navigateur et forcer le blocage de tous les cookies sur ce site Web. Mais cela vous incitera toujours à accepter / refuser les cookies lorsque vous revisitez notre site.
Nous respectons pleinement si vous souhaitez refuser les cookies mais pour éviter de vous le demander encore et encore, veuillez nous permettre de stocker un cookie pour cela . Vous êtes libre de vous désinscrire à tout moment ou d'accepter d'autres cookies pour obtenir une meilleure expérience. Si vous refusez les cookies, nous supprimerons tous les cookies définis dans notre domaine.
Nous vous fournissons une liste des cookies stockés sur votre ordinateur dans notre domaine afin que vous puissiez vérifier ce que nous avons stocké. Pour des raisons de sécurité, nous ne sommes pas en mesure d'afficher ou de modifier les cookies d'autres domaines. Vous pouvez les vérifier dans les paramètres de sécurité de votre navigateur.
Ces cookies collectent des informations qui sont utilisées sous forme agrégée pour nous aider à comprendre comment notre site Web est utilisé ou dans quelle mesure nos campagnes de marketing sont efficaces, ou pour nous aider à personnaliser notre site Web et notre application pour vous afin d'améliorer votre expérience.
Si vous ne souhaitez pas que nous suivions votre visite sur notre site, vous pouvez désactiver le suivi dans votre navigateur ici:
Nous utilisons également différents services externes tels que Google Webfonts, Google Maps et des fournisseurs de vidéos externes. Étant donné que ces fournisseurs peuvent collecter des données personnelles telles que votre adresse IP, nous vous permettons de les bloquer ici. Veuillez noter que cela pourrait réduire considérablement la fonctionnalité et l'apparence de notre site. Les modifications prendront effet une fois que vous aurez rechargé la page.
Paramètres Google Webfonts:
Paramètres Google Map:
Paramètres Google reCaptcha:
Intégration de vidéos Vimeo et Youtube:
Vous pouvez lire plus sur nos cookies et les paramètres de confidentialité en détail sur notre Page de Politique de Confidentialité.
Intervention CTS Avril 2021